Asociación de Lesión de Ligamento Cruzado Anterior con Osteoartritis de Rodilla y Reemplazo Total de Rodilla: Un Estudio de Cohorte Retrospectivo de la Base de Datos del Seguro Nacional de Salud de Taiwán
Sheng-Hsiung Lin, Ting-Chuan Wang, Chun-Fu Lai, Ru-Yin Tsai, Chih-Ping Yang, Chih-Shung WongResumen
Objetivo
El objetivo de este estudio fue apoyar la potencial función protectora de la reconstrucción de ligamento cruzado anterior (LCA) contra el desarrollo de la osteoartritis (OA).
Métodos
En este estudio de cohorte retrospectivo, los resultados a largo plazo de la reconstrucción de LCA en Taiwán se evaluaron basados en la Base de Datos del Seguro Nacional de Salud [National Health Insurance Research Database (NHIRD)]. En total, se incluyeron 8.769 casos de 11.921 pacientes con lesiones de LCA. Las tasas de incidencia acumulada de la OA y el reemplazo total de rodilla (RTR) se analizaron mediante el estimador de Kaplan-Meier. Se aplicaron modelos de riesgos proporcionales de Cox para estimar los cocientes de riesgos (HRs) y los intervalos de confianza (IC) del 95% de la OA.
Resultados
Hubo una menor incidencia acumulada de la OA entre los pacientes con reconstrucción de LCA (271.33,1%) que entre los pacientes sin reconstrucción (1.874. 40,3%; p<0,001). Los pacientes que se sometieron a la reconstrucción de LCA tuvieron una menor incidencia acumulada de RTR durante el período de seguimiento (0,6%) que los pacientes sin reconstrucción (4,6%, p<0,001). Después de ajustar las covariables, los pacientes con lesión de LCA que se sometieron a la reconstrucción luego de un mes después de la lesión mostraron un riesgo significativamente menor de OA que los que nunca se sometieron a la reconstrucción (HR ajustado = 0,83; IC del 95%: 0,69 a 0,99).
Conclusiones
Estos resultados indican que la reconstrucción de LCA podría no proporcionar protección completa contra el desarrollo de la OA después de una lesión traumática de rodilla, pero sí produce una menor incidencia acumulada en el desarrollo de la OA y el RTR. Además, con base en el presente estudio, los pacientes con lesión de LCA deben someterse a una reconstrucción lo antes posible (en el plazo de un mes) para reducir el riesgo de OA.
INTRODUCCIÓN
Estudios epidemiológicos han encontrado que un historial de lesión de rodilla está asociado con un mayor riesgo de osteoartritis (OA) [1]. Un estudio de seguimiento a largo plazo informó que las personas con una lesión de rodilla tenían al menos cinco veces más riesgo de desarrollar OA de rodilla [2]. Una de las lesiones de rodilla más comunes es la lesión de ligamento cruzado anterior (LCA), para la cual la reconstrucción se realiza con frecuencia [3-5]. Estudios previos han informado una incidencia anual de lesiones de LCA en la población general de 0,8 por 1.000 [6]. Cada año, ocurren más de 100.000 casos nuevos de lesiones de LCA y se realizan aproximadamente 75.000 reconstrucciones de LCA en los Estados Unidos [7]. La OA de rodilla a menudo se desarrolla después de una lesión de LCA [8]. Los estudios han informado tasas de OA tibio-femoral radiográfica tan altas como 13% para lesiones aisladas de LCA y 21% a 48% para sujetos con lesiones combinadas de LCA y meniscos más de 10 años después de la lesión [9]. Sin embargo, se dispone de pocas referencias de la población de Taiwán.
La OA es una de las principales causas de discapacidad en personas de 65 años o más; las estimaciones actuales sugieren que 40 millones de personas en los Estados Unidos tienen OA, y este número aumenta anualmente [10]. Tendencias similares están ocurriendo en Taiwán. Antes de 1994, los trabajadores de la salud de Taiwán realizaban un cuestionario para detectar posibles lesiones en 8998 personas de 20 años o más, y la prevalencia de la OA en las zonas rurales, suburbanas y urbanas era de 6,3%, 5,8% y 5,1%, respectivamente [11]. En otro estudio, se examinaron 2.801.925 pacientes de Taiwán con un diagnóstico de OA en la Base de Datos del Seguro Nacional de Salud (NHIRD) durante un período de recolección de datos de seis años, y se encontró que la prevalencia de OA aumentaba de 19,24% en 2001 a 23,05% en 2006 [12]. La mayoría de los adultos mayores con dolor de rodilla tienen movilidad limitada. Los tratamientos médicos para la OA incluyen pérdida de peso, medicamentos antiinflamatorios no esteroideos (AINEs), inyecciones de corticosteroides y modificación de la actividad [13]. Los casos graves requieren reemplazo con articulaciones artificiales, lo que no sólo aumenta los costos de atención de la salud, sino que también requiere más personal para atender a los lesionados. El reemplazo total de rodilla (RTR) se utiliza a menudo para las enfermedades articulares de la rodilla en etapa terminal, como la OA [14]. Existen pruebas suficientes de que la cirugía de RTR alivia el dolor y mejora la función física [15]. El número de operaciones de RTR aumenta anualmente en los países en desarrollo [16]. En Taiwán, la Administración Nacional del Seguro de Salud [National Health Insurance Administration (NHIA)] informó que en 2004 se realizaron 12.088 cirugías primarias de RTR, un aumento de 5,8% con respecto a las 11.425 cirugías realizadas en 2003 [15].
El desarrollo de la OA después de una lesión de LCA resulta de las interacciones entre muchos factores de riesgo [17], y los factores que afectan el desarrollo de la OA después de la reconstrucción de LCA siguen siendo poco claros [18]. Varios estudios han informado que la cirugía de LCA, el sexo, la edad avanzada, el índice de masa corporal (IMC) alto, la herencia genética, los malos hábitos y las lesiones intraarticulares son factores de riesgo significativos para el desarrollo de la OA de rodilla [19]. Además, una revisión sistemática encontró que las lesiones meniscales y las meniscectomías eran factores de riesgo bien documentados para el desarrollo de la OA de rodilla después de una lesión de LCA [20]. Sin embargo, otros factores de riesgo para la OA, como la edad, el sexo y la herencia genética, no pueden ser controlados [21]. La condición del LCA puede ser un factor de riesgo modificable para los pacientes con lesiones de LCA; por lo tanto, la cirugía reconstructiva es necesaria para prevenir una futura OA [22]. Para entender mejor los efectos de la reconstrucción de LCA sobre el riesgo de OA, evaluamos covariables como sexo, edad, obesidad, estado del menisco (ruptura del menisco, cirugía de reparación y artroscopia) y tiempo entre la lesión y la reconstrucción de LCA como factores de riesgo de la OA.
La reconstrucción de LCA restaura la estabilidad rotacional de la rodilla, pero aún se desconoce si previene la degeneración de la articulación de la rodilla. Según algunos estudios, la evidencia radiográfica de la OA se ha mostrado en más del 50% de las rodillas con deficiencia de LCA entre 5 y 15 años después de la lesión de LCA [23,24]. Además, se ha demostrado que la OA postraumática de rodilla ocurre un año después de la reconstrucción de LCA [25]. De hecho, varios estudios de seguimiento a largo plazo han encontrado que las personas con lesiones de rodilla pueden estar en riesgo de desarrollar OA de rodilla en menos de un año después de la lesión de LCA [17]. Se recopilaron datos epidemiológicos basados en la población sobre pacientes con lesión de LCA en Taiwán utilizando la NHIRD. El objetivo del presente estudio fue obtener pruebas sólidas para apoyar una función protectora de la reconstrucción del LCA contra el desarrollo de la OA.
MATERIALES Y MÉTODOS
Fuentes de Datos
Utilizamos la NHIRD, que se deriva del programa del Seguro Nacional de Salud (NHI) [26]. La NHIRD contiene expedientes de registro y datos originales de las solicitudes de reintegro en Taiwán. La NHIRD y el Ministerio de Salud y Bienestar Social generan grandes bases de datos computarizadas a partir de la NHIRD, que son mantenidas por los Institutos Nacionales de Investigación en Salud; estas bases de datos se proporcionan a los científicos con fines de investigación. El programa NHI se implementó en Taiwán el 1 de marzo de 1995 y ofrece un sistema obligatorio de seguro social de un solo pagador. Este sistema cubre al 99,9% de la población, y el 93% de los hospitales y clínicas de Taiwán están contratados por el NHI [26]. La base de datos comprende una amplia información sobre pacientes hospitalizados y ambulatorios de todas las personas aseguradas, incluyendo sexo, fecha de nacimiento, lugar de residencia o de trabajo, fechas de las visitas clínicas, códigos de diagnóstico de la Clasificación Internacional de Enfermedades (Novena Revisión), de la Modificación Clínica (ICD-9-CM), detalles de los medicamentos recetados, monto de los gastos y resultados al momento del alta hospitalaria [27]. En el presente estudio se utilizó la Base de Datos Longitudinal de Seguros de Salud 2000 (LHID2000); esta base de datos es un subconjunto de la NHIRD y consiste en una muestra aleatoria de un millón de personas que fueron incluidas en los datos de reintegro de la NHIRD del año 2000, que cubría aproximadamente a 23,75 millones de personas. De acuerdo con los Institutos Nacionales de Investigación en Salud, no hubo diferencias significativas en la distribución del sexo (χ2 = 1,74, df = 1, Valor-p = 0,187) entre los pacientes en el subconjunto de datos usado aquí y en la NHIRD original. El uso de grandes cantidads de datos proporciona un medio para ampliar el valor de los estudios sobre el riesgo de OA en pacientes con lesión de LCA con o sin reconstrucción.
Diseño del Estudio y Población
El presente estudio es un estudio de cohorte retrospectivo basado en la población. La cohorte del estudio incluyó pacientes con lesión de LCA que se sometieron a cirugía de reconstrucción de LCA y un grupo de referencia de pacientes con lesión de LCA que no se sometieron a cirugía reconstructiva durante el período de evaluación. Se evaluaron los efectos de la cirugía de reconstrucción de LCA sobre el riesgo de OA y RTR. Todos los pacientes con lesión de LCA fueron seleccionados del LHID2000, como se mencionó anteriormente. Los pacientes con lesión de LCA (definida por el código ICD-9-CM 717,83 u 844,2) antes del 31 de diciembre de 2013, fueron incluidos en los análisis. Hubo 11.921 pacientes con lesión de LCA en la base de datos. La primera fecha de diagnóstico de lesión de LCA o de OA se definió como la fecha de inicio del paciente. A todos los sujetos se les dio seguimiento desde el inicio de la lesión de LCA hasta el inicio de la OA (definida como códigos ICD-9-CM 715,16; 715,26; 715,36 o 715,96) o hasta el final de 2013. También se evaluó el efecto de la reconstrucción de LCA sobre el desarrollo de la OA en sujetos con lesión de cartílago o menisco que recibieron meniscectomía, reparación de menisco o cirugía relacionada con artroscopia. Los criterios de exclusión fueron sexo desconocido (12 casos), edad menor de 18 años al inicio de la lesión de LCA (959 casos), fecha de inicio de la OA antes de la lesión de LCA (2.120 casos) y fecha de reconstrucción antes de la lesión de LCA (61 casos). Un total de 8.769 pacientes con lesión de LCA fueron aptos para la inclusión en el estudio. En la Figura 1 se presenta un diagrama de flujo de la selección de la cohorte del estudio y el diseño del estudio.
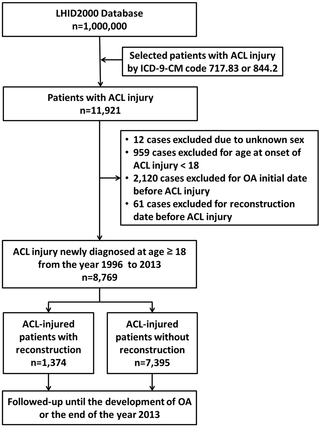
Figura 1. Diagrama de flujo de la selección de cohorte del estudio y diseño del estudio.
Análisis Estadístico
Todas las covariables se consideraron variables categóricas y la edad se trató como una variable continua. Los datos se presentan como media ± desviación estándar (DE). Las variables continuas, como la edad, se compararon utilizando el t-test de Student. La incidencia acumulada de la OA y el RTR después de 18 años de seguimiento se estimó para los sujetos con y sin reconstrucción de LCA mediante el análisis de Kaplan-Meier. Los factores de riesgo que afectan el desarrollo de la OA se estimaron utilizando los modelos de riesgos proporcionales de Cox para calcular los cocientes de riesgo (CR) y los correspondientes intervalos de confianza (IC) del 95%. Todos los análisis se realizaron utilizando la versión 9.4 del software de SAS (SAS Institute Inc., Cary, NC, EEUU) y la versión 21 de IBM SPSS Statistics (International Business Machines Corp., Armonk, NY, EEUU). Un valor p<0,05 se consideró estadísticamente significativo. También se realizó un análisis de potencia post hoc para el estudio utilizando la versión 3.1 del software G*Power (Franz Faul, Universidad de Kiel, Kiel, Alemania).
Ética
Este estudio fue aprobado por la Junta de Revisión Institucional del Hospital General Cathay (IRB No.: CGH-P104036), Taipei, Taiwán. Todos los identificadores personales de los archivos de la NHIRD del programa de NHI se eliminaron antes de que se publicaran los datos para este análisis. Por lo tanto, fue imposible para los autores identificar los datos individuales en la base de datos.
Resultados
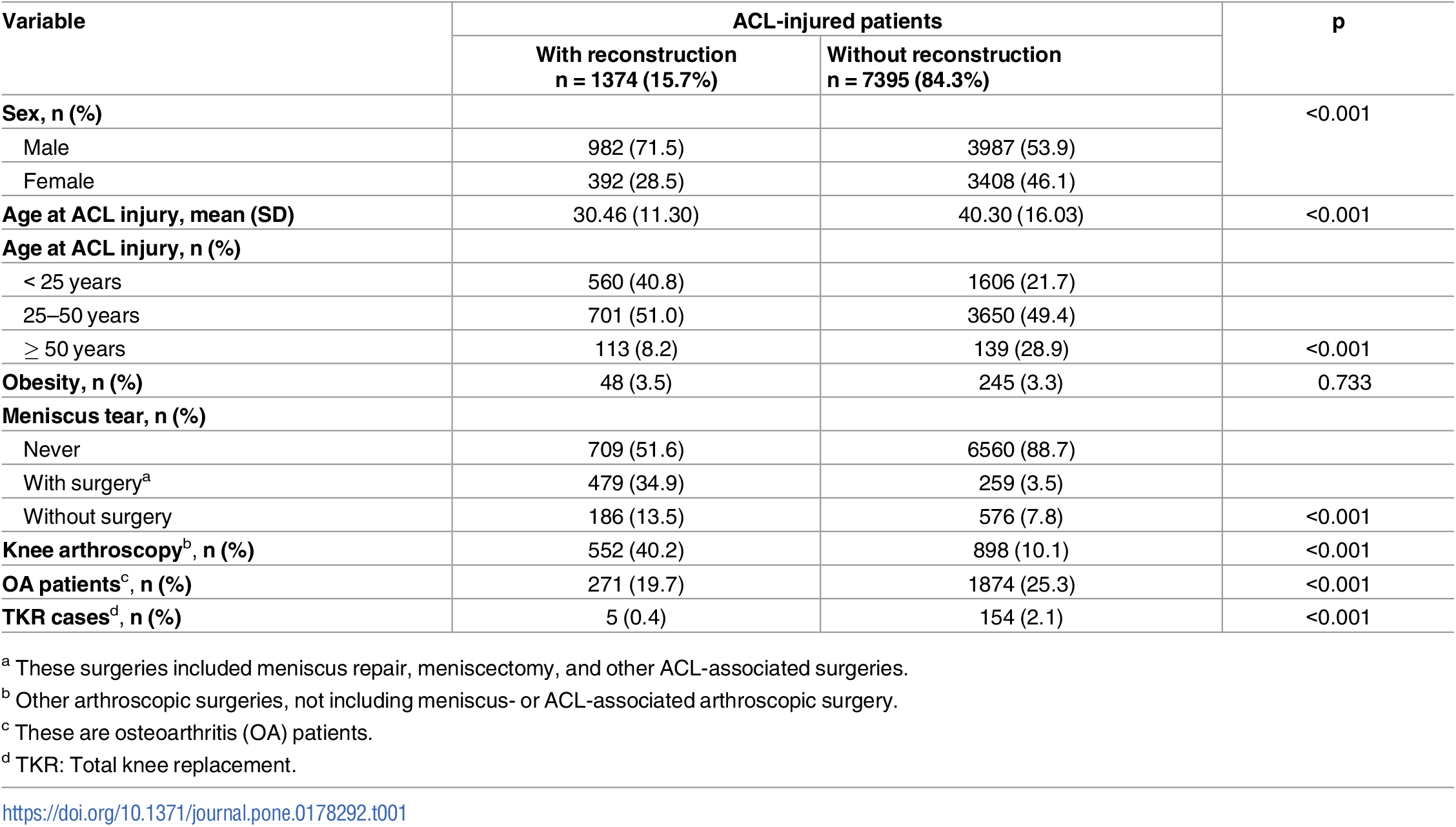
El diagrama de flujo muestra que de los 8.769 pacientes con lesión de LCA inscriptos entre enero de 1996 y diciembre de 2013, 1.374 recibieron reconstrucción y 7.395 no (Fig. 1). Este estudio incluyó a 4.969 (56,7%) pacientes hombres y 3.800 (43.3%) pacientes mujeres con lesión de LCA. En total, se diagnosticaron 2.145 casos de OA entre los pacientes con lesión de LCA, con una incidencia de 39,64 por cada 1.000 personas/año de un total de 54.116 personas/años de seguimiento, y 159 pacientes (7,41% de los casos de OA) se sometieron a RTR. Las características demográficas de los pacientes con lesión de LCA se enumeran en la Tabla 1. Considerando el tamaño de la muestra de 8.769 pacientes con lesión de LCA, se realizaron análisis de potencia post hoc utilizando el software G*Power, lo que resultó en una potencia del 100% con una probabilidad de error de 0,05 y un tamaño del efecto de 0,75 [28].
Tabla 1. Características iniciales de los pacientes con lesión de LCA con y sin reconstrucción.
Inicialmente, analizamos la incidencia acumulada de la OA entre los pacientes que recibieron y no recibieron reconstrucción de LCA; los resultados se muestran en la Figura 2. La incidencia acumulada de la OA y el tiempo hasta el inicio de la OA después de la lesión de LCA se presentan en la Tabla 2. El tiempo medio de supervivencia (años hasta el inicio de la OA desde la lesión de LCA) de los pacientes sin reconstrucción de LCA (13,05 años; IC del 95%: 16,24 a 17,43) fue inferior al de los pacientes con reconstrucción (16,83 años; IC del 95%: 12,86 a 13,25). Los pacientes con lesión de LCA que no se sometieron a reconstrucción de LCA tuvieron una incidencia acumulada de OA mucho mayor (40,3%) que los que se sometieron a reconstrucción (33,1%, p<0,001). Con respecto a los pacientes con lesión de LCA con y sin reconstrucción de LCA, analizamos a 159 pacientes que se sometieron a un RTR de los 8.769 pacientes con lesión de LCA. El tiempo de supervivencia (años antes de someterse al RTR después de la lesión de LCA) de los pacientes sin reconstrucción de LCA fue menor (17,53 años; IC del 95%: 17,44 a 17,62) que el de los pacientes con reconstrucción (21,86 años; IC del 95%: 21,77 a 21,95); estos resultados se muestran en la Tabla 3. Además, se calculó la incidencia acumulada del RTR en pacientes con y sin reconstrucción de LCA, como se muestra en la Fig. 3, y los resultados mostraron que los pacientes con reconstrucción tuvieron una incidencia acumulada de RTR significativamente menor (0,6%) que los pacientes sin reconstrucción (4,6%, p<0,001).
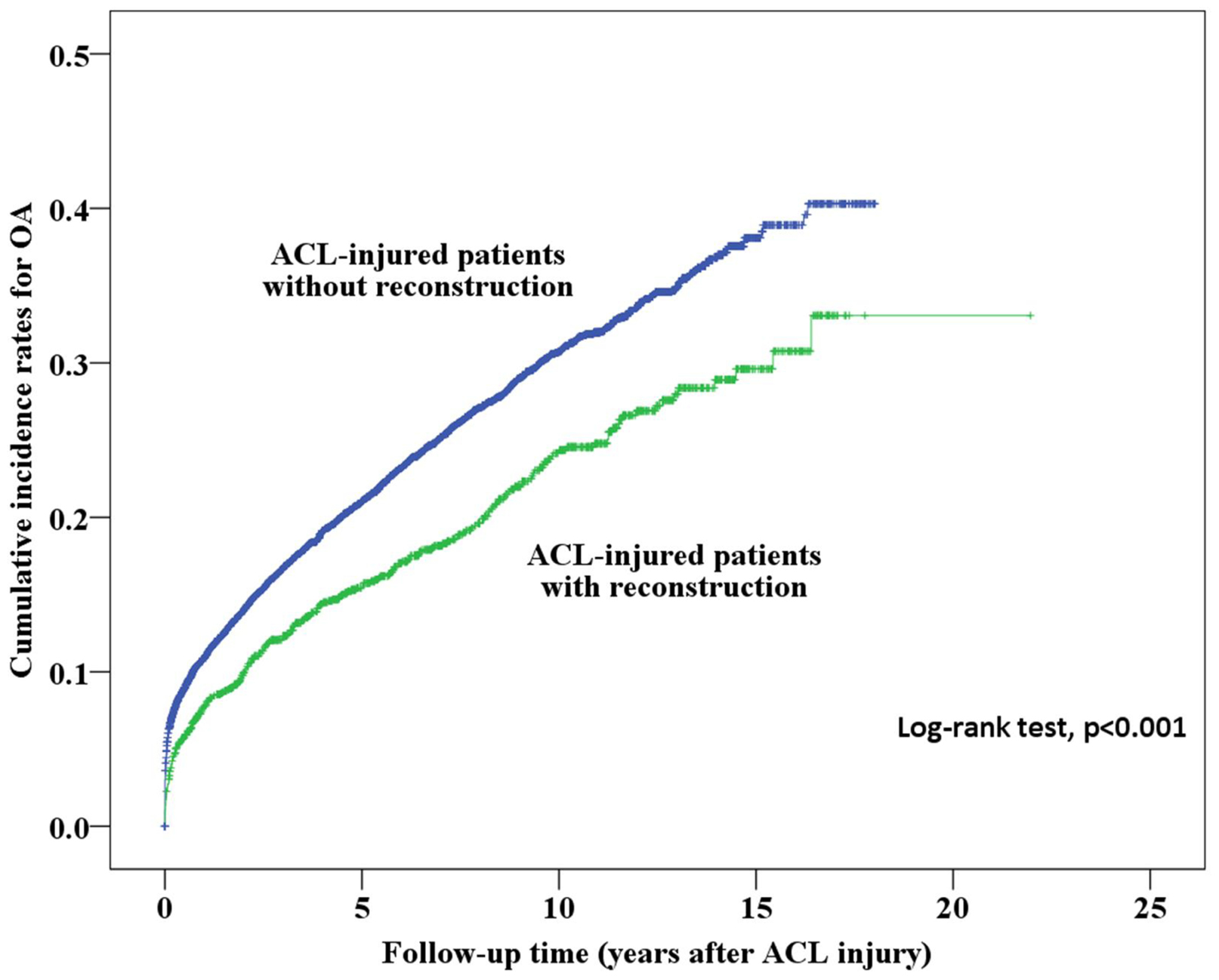
Figura 2. Análisis de Kaplan-Meier sobre la incidencia acumulada de OA en pacientes con lesión de LCA con y sin cirugía de reconstrucción.
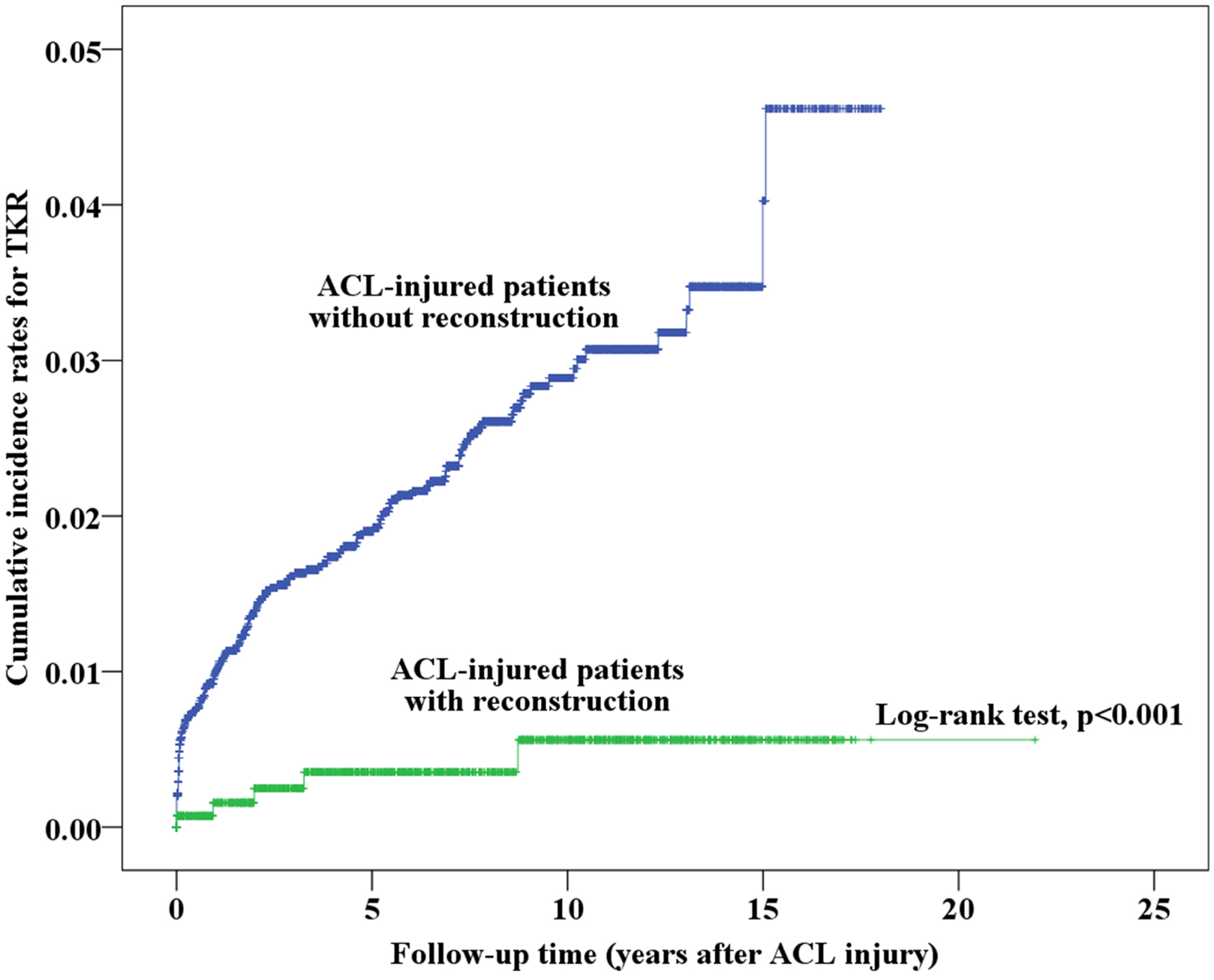
Figura 3. Análisis de Kaplan-Meier sobre la incidencia acumulada de RTR en pacientes con lesión de LCA con y sin cirugía de reconstrucción.
Tabla 2. Incidencia acumulada de OA en pacientes con lesión de LCA con y sin reconstrucción.

Tabla 3. Incidencia acumulada de RTR en pacientes con lesión de LCA con y sin reconstrucción.

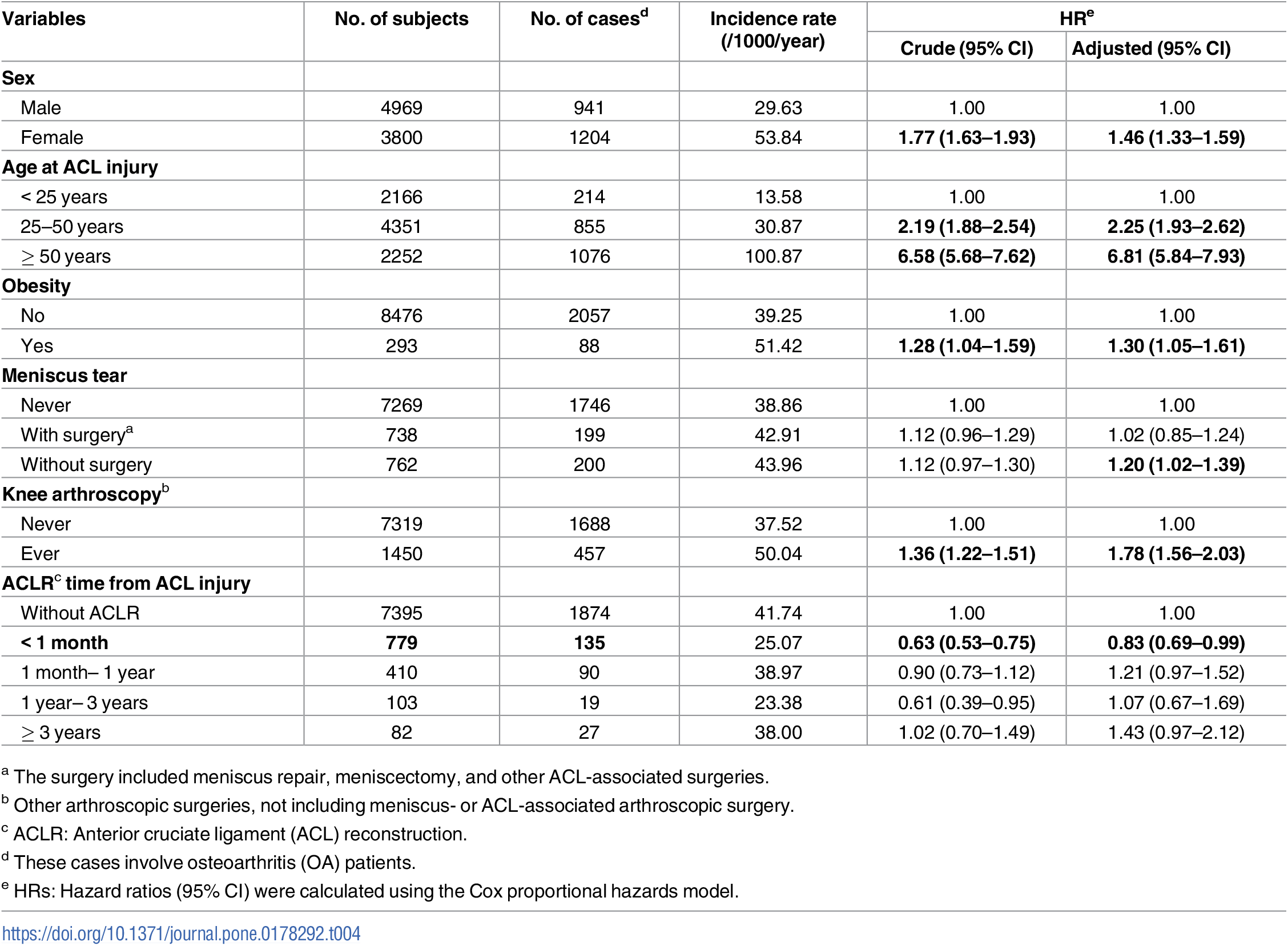
Además, se calcularon los HRs y los correspondientes IC del 95% del sexo, la edad al inicio de la lesión de LCA, la obesidad, la ruptura o reparación del menisco, la artroscopia de rodilla y el tiempo hasta la reconstrucción después de la lesión de LCA en asociación con el riesgo de OA. Los resultados se muestran en la Tabla 4. En comparación con los hombres, las mujeres mostraron un mayor riesgo de OA, con un HR ajustado de 1,46 (IC del 95%: 1,33 a 1,59). Con respecto a la edad al inicio de la lesión de LCA y el riesgo de OA, se observó una correlación positiva significativa. En comparación con los pacientes con un inicio de lesión de LCA con menos de 25 años de edad, los pacientes que experimentaron lesión de LCA con menos de 50 años y más de 50 años de edad mostraron un riesgo aproximadamente dos veces mayor (HR ajustado = 2,25; IC del 95%: 1,93 a 2,62) y siete veces mayor de OA (HR ajustado = 6,81; IC del 95%: 5,84 a 7,93), respectivamente. La obesidad se asoció con un aumento significativo del riesgo de OA después de una lesión de LCA, con un HR ajustado de 1,30 (IC del 95%: 1,05 a 1,61). Luego se evaluaron los efectos de la lesión del cartílago o del menisco seguida de una cirugía de reparación, como la meniscectomía, la reparación del menisco y la artroscopia distinta de la cirugía relacionada con el menisco, sobre el riesgo de OA. En comparación con los pacientes con lesión de LCA que no tuvieron ruptura de menisco, el HR ajustado de la OA fue de 1,20 (IC del 95%: 1,02 a 1,39) en los pacientes con lesión de menisco que no se sometieron a cirugía de reparación. Finalmente, analizamos la asociación entre la reconstrucción de LCA y el riesgo de OA. Después de ajustar las covariables, los pacientes con LCA lesionados que se sometieron a reconstrucción en el plazo de un mes después de la lesión de LCA mostraron un riesgo significativamente menor de OA que los que nunca recibieron reconstrucción (HR ajustado = 0,83; IC del 95%: 0,69 a 0,99).
Tabla 4. HRs para el desarrollo de la OA en pacientes con lesión de LCA con y sin reconstrucción.
Discusión
El presente estudio reveló que el tiempo después de la lesión de LCA al RTR y a la aparición de la OA y fue más corto en pacientes sin reconstrucción de LCA que en pacientes con reconstrucción. De manera similar, las incidencias acumuladas tanto de la OA como del RTR podrían reducirse cuando los pacientes se someten a la reconstrucción de LCA. Lo más importante, el hallazgo principal de este estudio fue que la reconstrucción temprana de LCA dentro de un mes después de la lesión podría producir una disminución en el riesgo de desarrollo de la OA. Además, los pacientes con lesión de LCA sin antecedentes de reconstrucción podrían no tener un riesgo significativamente mayor de desarrollo de OA que aquellos que se someten a una reconstrucción tardía (más de un mes después de la lesión de LCA). Por consiguiente, la reconstrucción de LCA no protege completamente a los pacientes con lesión de LCA del desarrollo y la gravedad de la OA; en cambio, encontramos una menor incidencia acumulada de OA y RTR después de la reconstrucción de LCA. Realizamos un estudio a largo plazo, de 18 años de duración, de seguimiento de lesiones anteriores de LCA utilizando la NHIRD para proporcionar conocimientos adicionales y ayudar a cirujanos y pacientes al facilitar la toma de decisiones.
La deficiencia de LCA aumenta el desarrollo de la OA [29]. Las personas con lesión aguda de LCA enfrentan un riesgo de OA independientemente de si se someten a una cirugía reconstructiva temprana. La terapia no quirúrgica y el aumento extracapsular solos o en combinación con la rehabilitación también se consideran opciones de tratamiento para la lesión de LCA [30]. En nuestro estudio, el 84,3% de los pacientes con lesión de LCA en la base de datos no se sometieron a reconstrucción; estos individuos podrían probar terapias alternativas para una ruptura de LCA, como la rehabilitación antes de la cirugía. De hecho, la reconstrucción de LCA es bien reconocida como una estrategia para prevenir la inestabilidad articular de la rodilla, permitiendo que estos pacientes regresen a un estilo de vida activo [31]. La reconstrucción típicamente restaura la estabilidad de la rodilla y asegura el retorno exitoso de la función a corto plazo; sin embargo, las consecuencias a largo plazo varían [32]. Intentamos explorar los riesgos de la reconstrucción de LCA con el desarrollo de la OA y ajustar los efectos de los principales factores de riesgo de la OA, incluyendo el sexo, la edad al inicio de la lesión de LCA, la obesidad, el estado del menisco y la artroscopia de rodilla. Estudios previos han demostrado que los factores de riesgo relacionados con el paciente, como el sexo y la edad, juegan un papel importante en el desarrollo de la OA después de una lesión de LCA. El sexo femenino y la edad avanzada se han asociado positivamente con el riesgo de OA de rodilla después de la reconstrucción de LCA [24]. La evidencia muestra que los individuos con sobrepeso tienen una alta prevalencia de OA de rodilla [19,33]. De manera similar, en el presente estudio, se observó una correlación entre los riesgos relacionados con el paciente (mujer y edad avanzada) y la OA, independientemente de si el paciente se sometió a una reconstrucción de LCA.
Algunos estudios también han demostrado la influencia del daño del menisco en el desarrollo de la OA después de la lesión de LCA, mostrando que aproximadamente el 50% de las lesiones de LCA ocurren en combinación con el daño del menisco; las rupturas de menisco fueron tratadas con artroscopia en el 80% de los pacientes con deficiencia crónica de LCA [23]. Un estudio previo examinó los cambios más tempranos que ocurrieron en el LCA en pacientes con lesiones del mismo, mediante la recolección de muestras de LCA y cartílago de las autopsias y la clasificación de las características macroscópicas y la histología. Los resultados mostraron que la inflamación, la metaplasia condroide y los cambios císticos aumentaron con la edad [34]. Un estudio en animales también mostró que las ratas de mediana edad tenían mayor riesgo de degradación del cartílago después de la transacción de LCA que las ratas jóvenes [35]. Estos incidentes podrían ser impulsados biomecánicamente, mediados bioquímicamente o influenciados mecánicamente a través de la inflamación después de una lesión articular y tratamientos quirúrgicos, incluyendo meniscectomía, reparación, reemplazo e incluso reconstrucción de LCA [36]. En cuanto a la asociación entre el daño del cartílago y la OA, las rupturas meniscales y el tratamiento quirúrgico juegan un papel importante en el desarrollo de la OA [36]. Una revisión sistemática de 31 estudios reveló que el factor de riesgo más comúnmente informado para el desarrollo de la OA fue la lesión meniscal, incluyendo meniscectomía, ruptura meniscal y cirugía meniscal [20]. En el presente estudio, observamos que los pacientes con lesión de LCA con antecedentes de ruptura meniscal y tratamiento quirúrgico tenían un mayor riesgo de OA. Además, los pacientes con lesión de LCA sin tratamiento quirúrgico de menisco después de una ruptura del menisco mostraron un riesgo 1,2 veces mayor de OA, independientemente de los factores de riesgo relacionados con el paciente. De acuerdo con el modelo de riesgos proporcionales de Cox, los pacientes con antecedentes de lesiones de menisco o cartílago articular podrían experimentar OA, independientemente de la reconstrucción de LCA.
Un estudio de cohorte retrospectivo concluyó que la reconstrucción quirúrgica de LCA es mejor que el tratamiento conservador; la reconstrucción quirúrgica proporcionó la mejor estrategia para reconstruir la cinemática normal de la articulación y la integridad estructural, reduciendo así la probabilidad de que la rodilla dañada sufra una lesión secundaria y degeneración [33]. Un estudio con un seguimiento de 17-20 años informó que la reconstrucción después de una lesión de LCA podría no prevenir completamente la OA; más bien, esta estrategia redujo la prevalencia de la OA [37]. Estos resultados sugirieron que los pacientes que recibieron tratamiento conservador tenían rodillas inestables, lo que aumentaba la laxitud anterior y conducía a cambios degenerativos severos. Los resultados también mostraron que el tratamiento conservador de la lesión adicional del menisco resultó en una mayor prevalencia de la OA. En contraste, un estudio de cohorte retrospectivo con 11 años de seguimiento observó una estabilidad significativamente superior de la rodilla; sin embargo, el estudio también indicó una mayor incidencia de OA después de la reconstrucción de LCA [33]. De hecho, la lesión de LCA por sí sola aumentó el desarrollo de la OA, independientemente de si los pacientes se sometieron a cirugía reconstructiva [38]. Hasta ahora, el mecanismo de causa-efecto de la asociación entre la lesión de LCA y la reconstrucción en el desarrollo de la OA sigue siendo desconocido y depende de factores de riesgo como el sexo, el IMC, los factores genéticos y la actividad física [39]. Además, la gravedad de la lesión y la técnica quirúrgica reconstructiva, aparte de la lesión del menisco o del cartílago articular, también se vieron afectadas en el estudio anterior. Un estudio previo informó que en comparación con los pacientes con reconstrucción aguda, el 50% de los pacientes con lesiones crónicas de rodilla mostraron un aumento significativo de los cambios degenerativos en un seguimiento de 7 años [40]. Un estudio informó la aparición de inestabilidad crónica anterior en los cambios tempranos de la OA de rodilla, incluso entre pacientes con un menisco sano antes de la reconstrucción de LCA [40]. Ese estudio demostró que la meniscectomía conducía a cambios más severos. Además, los resultados mostraron que la reconstrucción aguda de LCA con preservación meniscal se asoció con una menor incidencia de OA [40]. En el presente estudio, la eficacia de la reconstrucción se determinó después de ajustar el estado meniscal y los factores de riesgo relacionados con el paciente, y los análisis mostraron que los pacientes con lesión de LCA con reconstrucción tardía podrían no tener un riesgo mayor de OA que los pacientes sin antecedentes de reconstrucción. Sin embargo, la reconstrucción de LCA todavía se asociaba con una posible exacerbación de la inestabilidad de la articulación de la rodilla, lo que condujo a una disminución de la incidencia acumulada de la OA en pacientes sometidos a la reconstrucción de LCA. Un estudio previo indicó que la reconstrucción temprana de la lesión de LCA puede prevenir la OA en atletas con inestabilidad sintomática [38]. De manera similar, observamos una disminución significativa en el riesgo de OA en pacientes que se sometieron a la reconstrucción temprana de LCA (dentro de un mes después de la lesión de LCA).
La OA es una enfermedad degenerativa crónica [13]. El tratamiento más efectivo para los pacientes con OA severa es el RTR [41,42]. Estudios recientes han demostrado que en comparación con los hombres, las mujeres tienen un HR de 1,58 con respecto al riesgo de artroplastia de rodilla 15 años después de la reconstrucción de LCA [43]. Los estudios también han informado que la edad avanzada está asociada con un mayor riesgo de OA en pacientes post-reconstrucción de LCA que aún requieren artroplastia. Los pacientes de 50 años o más tuvieron un HR de 37,28 en comparación con los pacientes de 25 a 29 años con respecto al riesgo de artroplastia de rodilla. Por consiguiente, entre los pacientes con lesión de LCA que se someten a la reconstrucción del mismo, el hecho de ser más joven y de sexo masculino tuvo un efecto protector sobre el riesgo de artroplastia de rodilla [43]. Un estudio reciente informó que los pacientes con antecedentes de reconstrucción de LCA sí se sometieron a un RTR a una edad más temprana (promedio de 50,2 años) que aquellos que se sometieron a otras cirugías de rodilla (promedio de 59,9 años), incluyendo artroscopia, meniscectomía, reducción abierta y fijación interna, condroplastia, transferencia de tubérculo tibial y osteotomía [44]. Otros estudios han informado que los pacientes con reconstrucción previa de LCA que se sometieron a un RTR eran más jóvenes (promedio 58,1 años) que los pacientes sin lesión de LCA o con cirugía previa de rodilla que se sometieron a un RTR (promedio 63,4 años), pero esta diferencia no fue significativa [45]. De manera similar, nuestra investigación mostró que el tiempo hasta el RTR después de la lesión de LCA fue más corto en pacientes sin reconstrucción de LCA que en pacientes con reconstrucción. La incidencia acumulada del RTR fue menor cuando los pacientes se sometieron a la reconstrucción de LCA. Como el presente estudio mostró que la reconstrucción de LCA también protegía a los pacientes de la OA, es razonable proponer que la reconstrucción del LCA podría retrasar el momento del RTR.
El estudio actual tiene algunas limitaciones. Primero, la NHIRD usó los códigos ICD-9-CM, que no especifican el sitio exacto de la lesión o la cirugía, como el lado lesionado de la rodilla o la OA o la rodilla exacta en reconstrucción o el RTR. Segundo, el presente estudio incluyó sólo a pacientes mayores de 18 años; por lo tanto, los resultados no son aplicables a los grupos de edad más jóvenes. En tercer lugar, los datos originales de la NHIRD se obtuvieron de una base de datos basada en reclamos. En particular, no pudimos determinar los diagnósticos precisos de lesión de LCA, daño de menisco u OA, y estas condiciones no pudieron ser clasificadas de acuerdo al grado de severidad. Además, no fue posible evaluar cómo los métodos y materiales quirúrgicos involucrados en la reconstrucción del LCA y la reparación del menisco afectaron el desarrollo de la OA. Por lo tanto, el RTR se utilizó como única medida de resultado para indicar la gravedad de la OA. Finalmente, fue difícil evaluar otras variables de confusión potenciales, como el IMC y los antecedentes de lesión de rodilla, debido a que la NHIRD carece de información sobre estas variables. A pesar de estas limitaciones, existen varios puntos fuertes del presente estudio: utilizamos una base de datos de reclamos de seguros nacionales que cubría todas las clínicas y hospitales médicos, y se obtuvo una muestra aleatoria de un porcentaje consistente de reclamos anuales de casi todas las clínicas/hospitales de Taiwán. Un grupo de colegas independiente aseguró la calidad de los diagnósticos y la atención médica a través de una revisión de los gráficos. Las fortalezas adicionales del presente estudio incluyen el gran tamaño de la muestra, la representatividad, la mayor duración del seguimiento y los códigos precisos para el diagnóstico y el tratamiento.
Conclusiones
En el presente estudio, encontramos que la reconstrucción de LCA después de una lesión del mismo retrasó el tiempo para el desarrollo de la OA e incluso del RTR. Más precisamente, la reconstrucción de LCA retrasó la incidencia de la cirugía de RTR, ya sea corrigiendo la deformidad de la rodilla lesionada para prevenir la extensión de la OA a través de la articulación o corrigiendo la alineación general de la rodilla y evitando así la extensión de la OA a la rodilla contralateral. Además, observamos que los pacientes con lesión de LCA sin reparación quirúrgica después de una ruptura meniscal tenían un mayor riesgo de OA que los que tenían un menisco sano y se sometieron a reparación quirúrgica. Los pacientes con lesión de LCA con antecedentes de artroscopia de rodilla también tenían un mayor riesgo de OA. Además, observamos que los pacientes que se sometieron a la reconstrucción dentro de un mes después de la lesión de LCA experimentaron un efecto protector significativo contra la OA después de ajustar el sexo, la edad de la lesión del LCA, la obesidad, la influencia del daño del menisco y la artroscopia. Sin embargo, la reconstrucción tardía de LCA (más de un mes después de la lesión) no mostró evidencia de una disminución del riesgo de OA. Por lo tanto, la reconstrucción de LCA podría no proteger completamente contra la progresión de la OA; más bien, podría resultar en una incidencia acumulada significativamente menor de OA en comparación con la incidencia en pacientes no tratados con reconstrucción. También se encontró que la reconstrucción de LCA causaba una disminución en la incidencia acumulada del RTR. Con base en los resultados actuales, proponemos analizar más en profundidad si los tratamientos médicos o los antecedentes de lesiones de rodilla, particularmente a una edad temprana, afectan el desarrollo de la OA y el posterior RTR. Este análisis puede proporcionar nuevas estrategias para el tratamiento futuro de las afecciones de rodilla, en particular el tratamiento precoz de las lesiones de rodilla. Como se demostró en nuestros estudios seriados anteriores usando un modelo de rata de una transacción de LCA y una meniscectomía medial parcial, la intervención médica temprana retrasa el desarrollo de la OA [46-48]. Estos hallazgos pueden proporcionar una nueva estrategia para el tratamiento temprano de las lesiones de rodilla que puede reducir la molestia de la enfermedad, disminuir la incidencia de artroplastia de rodilla y reducir los gastos de NHI.
Agradecimientos
Este estudio se basa en parte en datos obtenidos de la NHIRD proporcionados por el NHIA y el Ministerio de Salud y Bienestar Social y gestionados por los Institutos Nacionales de Investigación en Salud. La interpretación y las conclusiones contenidas en el presente documento no representan las de la NHIA, el Ministerio de Salud y Bienestar Social o los Institutos Nacionales de Investigación en Salud.
Referencias
1. Davis MA, Ettinger WH, Neuhaus JM, Cho SA, Hauck WW. (1989). The association of knee injury and obesity with unilateral and bilateral osteoarthritis of the knee. Am J Epidemiol. 1989;130: 278–288. pmid:2750727
2. Gelber AC, Hochberg MC, Mead LA, Wang NY, Wigley FM, Klag MJ. (2000). Joint injury in young adults and risk for subsequent knee and hip osteoarthritis. Ann Intern Med. 2000;133: 321–328. pmid:10979876
3. Dragoo JL, Braun HJ, Durham JL, Chen MR, Harris AH. (2005). Incidence and risk factors for injuries to the anterior cruciate ligament in National Collegiate Athletic Association football: data from the 2004–2005 through 2008–2009 National Collegiate Athletic Association Injury Surveillance System. Am J Sports Med. 2012;40: 990–995. pmid:22491794
4. Duquin TR, Wind WM, Fineberg MS, Smolinski RJ, Buyea CM. (2009). Current trends in anterior cruciate ligament reconstruction. J Knee Surg. 2009;22: 7–12. pmid:19216345
5. Spindler KP, Wright RW. (2008). Clinical practice. Anterior cruciate ligament tear. N Engl J Med. 2008;359: 2135–2142. pmid:19005197
6. Norris R, Thompson P, Getgood A. (2012). The effect of anterior cruciate ligament reconstruction on the progression of osteoarthritis. Open Orthop J. 2012;6: 506–510. pmid:23248720
7. Dunn WR, Lyman S, Lincoln AE, Amoroso PJ, Wickiewicz T, Marx RG. (2004). The effect of anterior cruciate ligament reconstruction on the risk of knee reinjury. Am J Sports Med. 2004;32: 1906–1914. pmid:15572320
8. Culvenor AG, Lai CC, Gabbe BJ, Makdissi M, Collins NJ, Vicenzino B, et al. (2014). Patellofemoral osteoarthritis is prevalent and associated with worse symptoms and function after hamstring tendon autograft ACL reconstruction. Br J Sports Med. 2014;48: 435–439. pmid:24285782
9. Oiestad BE, Holm I, Aune AK, Gunderson R, Myklebust G, Engebretsen L, et al. (2010). Knee function and prevalence of knee osteoarthritis after anterior cruciate ligament reconstruction: a prospective study with 10 to 15 years of follow-up. Am J Sports Med. 2010;38: 2201–2210. pmid:20713644
10. Garstang SV, Stitik TP. (2006). Osteoarthritis: epidemiology, risk factors, and pathophysiology. Am J Phys Med Rehabil. 2006;85: S2–S14. pmid:17079976
11. Chou CT, Pei L, Chang DM, Lee CF, Schumacher HR, Liang MH. (1994). Prevalence of rheumatic diseases in Taiwan: a population study of urban, suburban, rural differences. J Rheumatol. 1994;21: 302–306. pmid:8182641
12. Lin IS, Yen MY, CY W., TS C., LS C., LC H., et al. (2010). Hyaluronic acid injection for osteoarthritis of the knee: a retrospective study of the elderly in Taiwan. Taiwan J Fam Med. 2010;20: 53–63.
13. Felson DT. Clinical practice. (2006). Osteoarthritis of the knee. N Engl J Med. 2006;354: 841–848. pmid:16495396
14. Price AJ, Longino D, Rees J, Rout R, Pandit H, Javaid K, et al. (2010). Are pain and function better measures of outcome than revision rates after TKR in the younger patient? Knee. 2010;17: 196–199. pmid:20133136
15. Tien WC, Kao HY, Tu YK, Chiu HC, Lee KT, Shi HY. (2009). A population-based study of prevalence and hospital charges in total hip and knee replacement. Int Orthop. 2009;33: 949–954. pmid:18612638
16. Negus JJ, Cawthorne DP, Chen JS, Scholes CJ, Parker DA, March LM. (2015). Patient outcomes using Wii-enhanced rehabilitation after total knee replacement—the TKR-POWER study. Contemporary Clin Trials. 2015;40: 47–53.
17. Lohmander LS, Englund PM, Dahl LL, Roos EM. (2007). The long-term consequence of anterior cruciate ligament and meniscus injuries: osteoarthritis. Am J Sports Med. 2007;35: 1756–1769. pmid:17761605
18. O'Brien EJ, Beveridge JE, Huebner KD, Heard BJ, Tapper JE, Shrive NG, et al. (2013). Osteoarthritis develops in the operated joint of an ovine model following ACL reconstruction with immediate anatomic reattachment of the native ACL. J Orthop Res. 2013;31: 35–43. pmid:22807114
19. Felson DT, Lawrence RC, Dieppe PA, Hirsch R, Helmick CG, Jordan JM, et al. (2000). Osteoarthritis: new insights. Part 1: the disease and its risk factors. Ann Intern Med. 2000;133: 635–646. pmid:11033593
20. Oiestad BE, Engebretsen L, Storheim K, Risberg MA. (2009). Knee osteoarthritis after anterior cruciate ligament injury: a systematic review. Am J Sports Med. 2009;37: 1434–1443. pmid:19567666
21. Hunter DJ, Eckstein F. (2009). Exercise and osteoarthritis. J Anat. 2009;214: 197–207. pmid:19207981
22. Suri P, Morgenroth DC, Hunter DJ. (2012). Epidemiology of osteoarthritis and associated comorbidities. PM&R. 2012;4: S10–S19.
23. Neuman P, Englund M, Kostogiannis I, Friden T, Roos H, Dahlberg LE. (2008). Prevalence of tibiofemoral osteoarthritis 15 years after nonoperative treatment of anterior cruciate ligament injury: a prospective cohort study. Am J Sports Med. 2008;36: 1717–1725. pmid:18483197
24. Simon D, Mascarenhas R, Saltzman BM, Rollins M, Bach BR Jr, MacDonald P. (2015). The relationship between anterior cruciate ligament injury and osteoarthritis of the knee. Adv Orthop. 2015;2015: 928301. pmid:25954533
25. Kiapour AM, Murray MM. (2014). Basic science of anterior cruciate ligament injury and repair. Bone Joint Res. 2014;3: 20–31. pmid:24497504
26. National Health Insurance Administration, Ministry of Health, Executive Yuan. (2014). National health insurance annual report 2014–2015. 2014.
27. Cheng PL, Lin HY, Lee YK, Hsu CY, Lee CC, Su YC. (2014). Higher mortality rates among the elderly with mild traumatic brain injury: a nationwide cohort study. Scand J Trauma Resusc Emerg Med. 2014;22: 7. pmid:24468114
28. Faul F, Erdfelder E, Lang AG, Buchner A. G* (2007). Power 3: a flexible statistical power analysis program for the social, behavioral, and biomedical sciences. Behav Res Methods. 2007;39: 175–191. pmid:17695343
29. Xie X, Xiao Z, Li Q, Zhu B, Chen J, Chen H, et al. (2015). Increased incidence of osteoarthritis of knee joint after ACL reconstruction with bone-patellar tendon-bone autografts than hamstring autografts: a meta-analysis of 1,443 patients at a minimum of 5 years. Eur J Orthop Surg Traumatol. 2015;25: 149–159. pmid:24748500
30. Malempati C, Jurjans J, Noehren B, Ireland ML, Johnson DL. (2015). Current rehabilitation concepts for anterior cruciate ligament surgery in athletes. Orthopedics. 2015;38: 689–696. pmid:26558662
31. Zoran Z, Ivan V, Egon B, Dubravka B, Vjekoslav W, Vjekoslav K. (2015). Knee stability after arthroscopic anterior cruciate ligament reconstruction using the middle third of the patellar ligament and quadrupled hamstring tendons grafts—a two-year follow-up. Injury. 2015;46: S91–S95. pmid:26652224
32. Magnussen RA, Verlage M, Flanigan DC, Kaeding CC, Spindler KP. (2015). Patient-reported outcomes and their predictors at minimum 10 years after anterior cruciate ligament reconstruction: a systematic review of prospectively collected data. Orthop J Sports Med. 2015. pmid:26665029
33. Kessler MA, Behrend H, Henz S, Stutz G, Rukavina A, Kuster MS. (2008). Function, osteoarthritis and activity after ACL-rupture: 11 years follow-up results of conservative versus reconstructive treatment. Knee Surg Sports Traumatol Arthrosc. 2008;16: 442–448. pmid:18292988
34. Hasegawa A, Otsuki S, Pauli C, Miyaki S, Patil S, Steklov N, et al. (2012). Anterior cruciate ligament changes in the human knee joint in aging and osteoarthritis. Arthritis Rheum. 2012;64: 696–704. pmid:22006159
35. Ferrandiz ML, Terencio MC, Ruhi R, Verges J, Montell E, Torrent A, et al. (2014). Influence of age on osteoarthritis progression after anterior cruciate ligament transection in rats. Exp Gerontol. 2014;55: 44–48. pmid:24667123
36. Englund M. (2015). Osteoarthritis: replacing the meniscus to prevent knee OA—fact or fiction? Nat Rev Rheumatol. 2015;11: 448–449. pmid:26100971
37. Mihelic R, Jurdana H, Jotanovic Z, Madjarevic T, Tudor A. (2011). Long-term results of anterior cruciate ligament reconstruction: a comparison with non-operative treatment with a follow-up of 17–20 years. Int Orthop. 2011;35: 1093–1097. pmid:21287172
38. Petersen W. (2012). Does ACL reconstruction lead to degenerative joint disease or does it prevent osteoarthritis? How to read science. Arthroscopy. 2012;28: 448–450. pmid:22464288
39. Wen C, Lohmander LS. (2014). Osteoarthritis: does post-injury ACL reconstruction prevent future OA? Nat Rev Rheumatol. 2014;10: 577–578. pmid:25048761
40. Jomha NM, Borton DC, Clingeleffer AJ, Pinczewski LA. (1999). Long-term osteoarthritic changes in anterior cruciate ligament reconstructed knees. Clin Orthop Relat Res. 1999;358: 188–193.
41. Wylde V, Dieppe P, Hewlett S, Learmonth ID. (2007). Total knee replacement: is it really an effective procedure for all? Knee. 2007;14: 417–423. pmid:17596949
42. Liao C-D, Huang Y-C, Lin L-F, Huang S-W, Liou T-H. (2015). Body mass index and functional mobility outcome following early rehabilitation after a total knee replacement: a retrospective study in Taiwan. Arthritis Care Res. 2015;67: 799–808.
43. Leroux T, Ogilvie-Harris D, Dwyer T, Chahal J, Gandhi R, Mahomed N, et al. (2014). The risk of knee arthroplasty following cruciate ligament reconstruction: a population-based matched cohort study. J Bone Joint Surg Am. 2014;96: 2–10. pmid:24382718
44. Brophy RH, Gray BL, Nunley RM, Barrack RL, Clohisy JC. (2014). Total knee arthroplasty after previous knee surgery: expected interval and the effect on patient age. J Bone Joint Surg Am. 2014;96: 801–805. pmid:24875020
45. Magnussen RA, Demey G, Lustig S, Servien E, Neyret P. (2012). Total knee arthroplasty for secondary osteoarthritis following ACL reconstruction: a matched-pair comparative study of intra-operative and early post-operative complications. Knee. 2012;19: 275–278. pmid:21636280
46. Jean YH, Wen ZH, Chang YC, Hsieh SP, Tang CC, Wang YH, et al. (2007). Intra-articular injection of the cyclooxygenase-2 inhibitor parecoxib attenuates osteoarthritis progression in anterior cruciate ligament-transected knee in rats: role of excitatory amino acids. Osteoarthr Cartil. 2007;15: 638–645. pmid:17198754
47. Tsai WY, Wu JL, Liu CC, Cherng CH, Tsai RY, Jean YH, et al. (2013). Early intraarticular injection of hyaluronic acid attenuates osteoarthritis progression in anterior cruciate ligament-transected rats. Connect Tissue Res. 2013;54: 49–54. pmid:23020698
48. Tsai WY, Tsai RY, Liu CC, Wu JL, Wong CS. (2015). Sulfasalazine attenuates ACL transection and medial meniscectomy-induced cartilage destruction by inhibition of cystine/glutamate antiporter. J Orthop Res. 2015;34: 650–657. pmid:26466556
Cita en PubliCE
Sheng-Hsiung Lin, Ting-Chuan Wang, Chun-Fu Lai, Ru-Yin Tsai, Chih-Ping Yang Chih-Shung Wong (2018). Asociación de Lesión de Ligamento Cruzado Anterior con Osteoartritis de Rodilla y Reemplazo Total de Rodilla: Un Estudio de Cohorte Retrospectivo de la Base de Datos del Seguro Nacional de Salud de Taiwán. .https://g-se.com/asociacion-de-lesion-de-ligamento-cruzado-anterior-con-osteoartritis-de-rodilla-y-reemplazo-total-de-rodilla-un-estudio-de-cohorte-retrospectivo-de-la-base-de-datos-del-seguro-nacional-de-salud-de-taiwan-2479-sa-B5c23a9570daba
